Por Iván García Martínez, técnico de Ganasalud.
En Ganasalud tenemos claro nuestro propósito de mejorar la calidad de vida de los que confían en nosotros y es por ello por lo que hoy vamos a tratar un tema que afecta al 22,6% de las mujeres y al 6,8% de los hombres mayores de 50 años en España, que como sabemos, la población va a envejecer en los próximos años y estos porcentajes seguirán aumentando. Estamos hablando de la osteoporosis, y veremos cómo el ejercicio físico juega un papel muy importante para su tratamiento y prevención.
Empezaremos dando contexto y hablando sobre el hueso, el músculo, la enfermedad en sí con sus factores de riesgo para luego pasar a hablar sobre qué ejercicio es mejor para esta condición.
Tradicionalmente, se ha considerado que el hueso es un tejido estático, pero en realidad, es un tejido vivo y dinámico que se encuentra en constante remodelación. Está compuesto por los osteocitos, que son quienes dan la estructura y toda la función al hueso. Además, tenemos a otros dos protagonistas muy importantes que son los osteoblastos, quienes se encargan de construir nuevo hueso, y los osteoclastos, quienes se encargan de destruir el hueso viejo.
El hueso y el músculo están conectados no solo de forma estructural, sino también funcionalmente. Cuando realizamos una contracción muscular, el músculo a través del tendón, tracciona del hueso y este tipo de acción estimula a los osteoblastos, es decir, se produce una respuesta osteogénica para producir hueso nuevo. Esta respuesta adaptativa es esencial para mantener la densidad y la calidad ósea, especialmente a medida que envejecemos.
De hecho, la sarcopenia (pérdida de masa muscular) está altamente relacionado con la osteoporosis, como dice en este metaanálisis del 2022, parece que la sarcopenia puede aumentar hasta el triple la probabilidad de desarrollar osteoporosis (Yu et al., 2022). Estamos diseñados para estar en movimiento, pero cada vez tendemos a estarlo menos por el mundo en el que vivimos, pero al final lo que no se usa se pierde, y si no nos movemos perderemos nuestras capacidades físicas junto a la masa muscular y el hueso, y a mayor edad es mucho más notable.

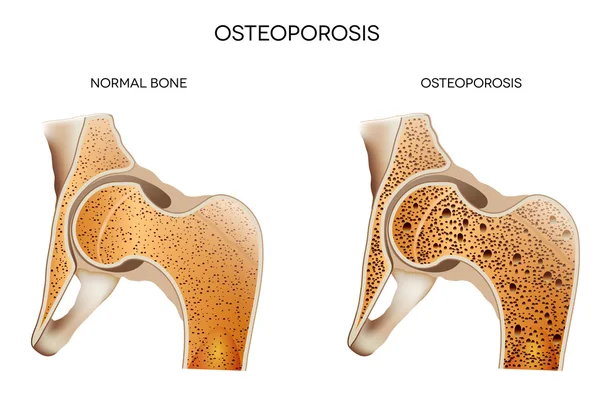
Ilustración 1. Imagen vía Walter Suárez, en la que se observa los signos evidentes en la densidad y calidad del tejido óseo.
La osteoporosis podemos definirla como una enfermedad metabólica ósea caracterizada por una disminución de la densidad mineral ósea (DMO) y la calidad del tejido óseo, lo que aumenta la fragilidad y el riesgo de fracturas.
Es conocida como una «enfermedad silenciosa» debido a que progresa sin síntomas evidentes hasta que ocurre una fractura. Los primeros signos pueden incluir la pérdida de estatura, una postura encorvada y fracturas por traumatismos mínimos, especialmente en la cadera, columna vertebral y muñeca. La enfermedad es provocada por un desequilibrio en la actividad de los osteoblastos (células que forman hueso) y los osteoclastos (células que reabsorben hueso), con una predominancia de la reabsorción ósea.
Se puede medir la DMO mediante una densitometría ósea, y según los resultados podemos clasificarlos en:
- Normal: T-score de -1.0 o superior.
- Osteopenia (baja masa ósea): T-score entre -1.0 y -2.5.
- Osteoporosis: T-score de -2.5 o inferior.
- Osteoporosis severa: T-score de -2.5 o inferior con la presencia de una o más fracturas por fragilidad.
Esta enfermedad puede influir mucho en la calidad de vida, sobre todo tras las primeras fracturas, que puede verse aumentada la pérdida de fuerza, la movilidad, la marcha y el aumento del miedo a hacer actividades, lo cual hará empeorar el circulo vicioso de hacer menos y volverse más frágil.
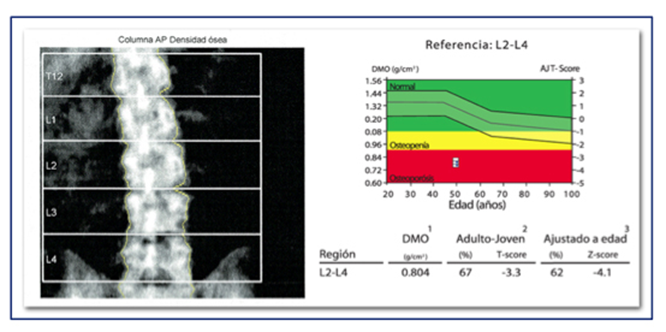
Ilustración 2. Ejemplo de los resultados tras la DEXA en región lumbar.
Los factores de riesgo para desarrollar osteoporosis son principalmente el envejecimiento como primera causa, el sexo (las mujeres a partir de la menopausia aumentan mucho la probabilidad de padecerlo tras la pérdida de los estrógenos), el sedentarismo, antecedentes familiares y también tener dieta deficiente en calcio y vitamina D, tabaquismo y consumo excesivo de alcohol.
A mayor edad, hay un declive natural en la densidad ósea, exacerbado por la falta de actividad física, lo que aumenta el riesgo de fracturas. De hecho, se estima que entre un 60% y un 80% de la osteoporosis es genética, y el restante depende de los hábitos y estilo de vida, por lo que ¿no es un porcentaje lo suficientemente importante como para que nos pongamos a trabajar en lo que está en nuestra mano? (Clynes et al., 2020).
Medir la DMO es crucial para identificar el riesgo de fracturas, especialmente en poblaciones de alto riesgo como mujeres postmenopáusicas y personas mayores. Sin embargo, es fundamental entender que la DMO no refleja la salud ósea en su totalidad. La DMO obtenida de la cadera o la columna lumbar no necesariamente representa la densidad ósea del cuerpo entero, por eso es importante saber a qué región en concreto se refiere el resultado obtenido.
Muy importante también y el gran olvidado es la calidad del tejido óseo, la microarquitectura del hueso es vital que esté en buenas condiciones, ya que es clave para evitar fracturas. Para ilustrar la diferencia entre cantidad y calidad del hueso, podemos comparar un cubo lleno de arena con un acueducto romano. El cubo tiene una densidad alta, pero es frágil y se derrumba fácilmente, mientras que el acueducto, aunque menos denso, es estructuralmente estable.
Parece ser que la única forma de poder modificar la microarquitectura ósea y mejorar la calidad del hueso es mediante el ejercicio de fuerza e impacto controlado como luego veremos, ya que los medicamentos no se suelen centrar en este aspecto y solo en la DMO (Kistler-Fischbacher, Weeks, & Beck, 2023).
El papel del ejercicio físico en la osteoporosis
El ejercicio físico es una intervención clave tanto en la prevención como en el tratamiento de la osteoporosis. El entrenamiento de fuerza, en particular, ha demostrado ser eficaz para aumentar la DMO y mejorar la calidad ósea.
El entrenamiento de fuerza debe incluir ejercicios que trabajen los grandes grupos musculares, utilizando pesos o resistencia adecuados para estimular la remodelación ósea a favor de los osteoblastos. La intensidad del ejercicio es fundamental: no cualquier nivel de esfuerzo es suficiente para estimular la formación ósea, parece ser que a mayor intensidad hay mayores beneficios (Lloret & Martín, 2021). Es muy importante que sigamos bien el principio de progresión, es decir empezando con cargas ligeras y poco a poco aumentándolas, especialmente en personas frágiles, para minimizar el riesgo de lesiones (Howe et al., 2011).
Muy importante el trabajo del tren inferior, ya que perdemos más masa muscular de las piernas que de otras partes del cuerpo, como vimos en otro artículo del blog. Además, trabajar la fuerza también nos ayuda a mejorar el equilibrio para evitar caídas al tener los músculos más fuertes nos ayudan a estabilizar las articulaciones mejor.
El trabajo de fuerza no solo debe centrarse en la cantidad de peso levantado, sino también en la velocidad de ejecución. Activar las fibras musculares de contracción rápida mediante ejercicios de alta velocidad e intensidad puede mejorar la calidad ósea. Estas fibras están más involucradas en la respuesta a estímulos mecánicos, lo que puede ayudar a combatir la pérdida ósea asociada con la osteoporosis (Vlachopoulos et al., 2017).
Además, es importante incluir ejercicios de impacto, como puede ser desde caminar en personas muy frágiles, hasta hacer saltos al cajón como medida de prevención, con la debida precaución y progresión, ya que estos también contribuyen a la salud ósea al producir estímulos mecánicos sobre el hueso (Kohrt et al., 2004). Deportes como la natación o el ciclismo no tiene efectos positivos para mejorar nuestros huesos, aunque tenga otros beneficios.
El equilibrio es el tercer componente clave en la prevención de fracturas. Los ejercicios de equilibrio, aunque no afectan directamente en la DMO o la calidad del hueso, ayudan a reducir el riesgo de caídas, que son la principal causa de fracturas en personas con osteoporosis. Incluir actividades como yoga, tai chi o ejercicios en una superficie inestable puede mejorar la estabilidad y reducir el riesgo de lesiones (Sherrington et al., 2019).
Para ir concluyendo, también hay que decir que la prevención de la osteoporosis debe comenzar lo antes posible. El pico de masa ósea se alcanza alrededor de los 30 años, y a partir de entonces, comienza un declive gradual que se acelera en mujeres después de la menopausia. Trabajar en la fuerza, el impacto y el equilibrio desde una edad temprana puede ayudar a maximizar la densidad y calidad ósea, reduciendo así el riesgo de osteoporosis en el futuro.
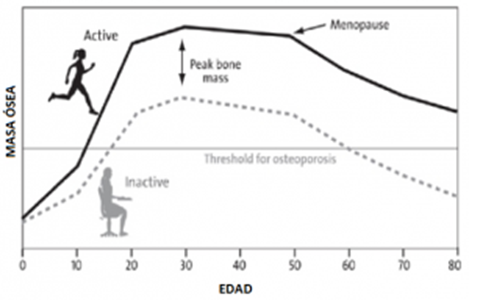
Ilustración 3. Gráfica en la que observamos cómo se comporta la DMO en personas que han sido activas toda la vida frente a las que no, en ambas baja la DMO tras la menopausia, pero las activas están más lejos de la zona peligrosa.
Conclusión
La osteoporosis es una enfermedad prevenible en buena medida a través del ejercicio físico adecuado. Un enfoque que combine entrenamiento de fuerza, impacto y ejercicios de equilibrio puede no solo aumentar la DMO, sino también mejorar la calidad del hueso, reduciendo así el riesgo de fracturas. Implementar estas estrategias junto a los gustos de cada uno desde una edad temprana es clave para optimizar la salud ósea a lo largo de la vida.
Referencias
Clynes, M. A., Gregson, C. L., Bruyère, O., Cooper, C., Dennison, E. M., & Harvey, N. C. (2020). Physical activity and osteoporosis: current concepts and future directions. Advances in Therapy, 37(4), 1601-1612. doi:10.1007/s12325-020-01223-9.
Howe, T. E., Shea, B., Dawson, L. J., Downie, F., Murray, A., Ross, C., … & Creed, G. (2011). Exercise for preventing and treating osteoporosis in postmenopausal women. Cochrane Database of Systematic Reviews, (7). doi:10.1002/14651858.CD000333.pub2.
Kistler-Fischbacher, M., Weeks, B. K., & Beck, B. R. (2023). Effects of high-impact and resistance training on bone microarchitecture in postmenopausal women: A meta-analysis. Journal of Bone and Mineral Research, 38(11), 1612-1621. https://doi.org/10.1002/jbmr.4896
Kohrt, W. M., Bloomfield, S. A., Little, K. D., Nelson, M. E., & Yingling, V. R. (2004). Physical activity and bone health. Medicine & Science in Sports & Exercise, 36(11), 1985-1996. doi:10.1249/01.MSS.0000142662.21767.58.
Lloret, C., & Martín, M. (2021). Ejercicio físico y osteoporosis: Análisis, diseño y aplicación del programa de entrenamiento. Autor.
Seeman, E. (2003). Reduced bone formation and increased bone resorption: rational targets for the treatment of osteoporosis. Osteoporosis International, 14(Suppl 3), S2-S8. doi:10.1007/s00198-002-1343-9.
Sherrington, C., Fairhall, N., Wallbank, G., Tiedemann, A., Michaleff, Z. A., Howard, K., … & Lamb, S. E. (2019). Exercise for preventing falls in older people living in the community. Cochrane Database of Systematic Reviews, (1). doi:10.1002/14651858.CD012424.pub2.
Vlachopoulos, D., Barker, A. R., Ubago-Guisado, E., Ortega, F. B., Rodríguez-Ayllon, M., & Ruiz, J. R. (2017). Longitudinal adaptations of bone mass, geometry, and metabolism in adolescent male athletes: the PRO-BONE study. Journal of Bone and Mineral Research, 32(11), 2269-2278. doi:10.1002/jbmr.3210.
Yu, X., Sun, S., Zhang, S., Hao, Q., Zhu, B., Teng, Y., Long, Q., Li, S., Lv, Y., Yue, Q., Lu, S., & Teng, Z. (2022). Association between sarcopenia and osteoporosis: A systematic review and meta-analysis. Medicine (Baltimore), 101(46), e31692. https://doi.org/10.1097/MD.0000000000031692




Leave A Comment